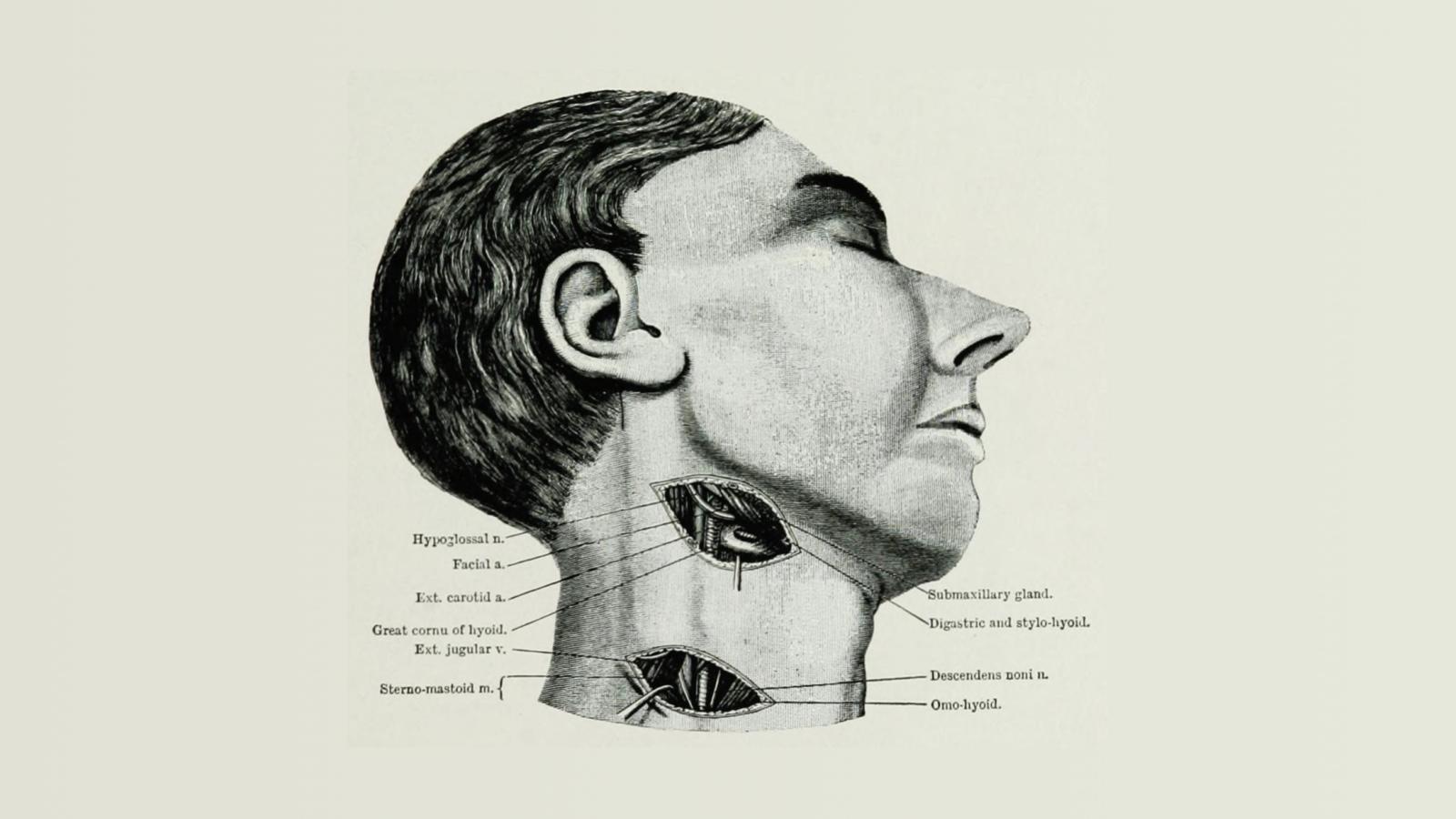
I tanti romanzi e film bellici in circolazione tendono inevitabilmente a permeare il cadere in battaglia di un alone romantico, complici le musiche struggenti e i commiati commoventi; chi ha operato sul campo conosce, però, il volto reale della guerra e ne vede la crudezza e l'oscenità. Sfogliare i manuali di chirurgia di guerra ci introduce a una visione più autentica della realtà. Immagine tratta da: John B. Roberts, War surgery of the face, 1919 (Archive.org).
Nel 1859, un uomo in viaggio d'affari da Ginevra, Henry Dunant, si aggirava sgomento sul campo di battaglia di Solferino, dove, in 16 ore, erano stati uccisi o feriti 40.000 soldati. Qualcuno ancora agonizzava in mezzo ai cadaveri, perché i soccorsi medici latitavano, difficili o non previsti e Dunant provò a organizzare le donne dei paesi vicini per portare aiuto come meglio poteva.
La vista di quella carneficina cambiò la sua vita e il destino della sanità di guerra: tornato a Ginevra, nel 1862 la raccontò nel libro A memory of Solferino, in cui auspicava che tutte le nazioni, già in tempo di pace, formassero medici e infermieri volontari per assistere i servizi sanitari delle forze armate e negoziassero un accordo internazionale per garantire protezione ai malati e ai feriti e ai servizi medici che li assistevano.
Nel 1863, insieme a quattro concittadini, Dunant creò il "Comitato internazionale per il soccorso dei soldati feriti": l'emblema scelto dall'associazione era la croce rossa (istituzioni nazionali associate avrebbero poi scelto la mezzaluna rossa, il leone e il sole rosso, il cristallo rosso). Inoltre, convinse il governo svizzero a convocare una conferenza diplomatica, cui parteciparono dodici governi che il 22 agosto 1864 stipularono la "Convenzione di Ginevra per il miglioramento della condizione dei feriti negli eserciti sul campo", primo nucleo del patto che sarà siglato a livello universale nel 1949 e sarà aggiornato da Protocolli aggiuntivi nel 1977.
L'occasione per saggiare su larga scala l'utilità della nuova istituzione non tardò a manifestarsi nel primo conflitto mondiale, che si era presto trasformato in una guerra di posizione, con migliaia di uomini rintanati nelle trincee. Ogni periodico ordine di attaccare allo scoperto, per tentare di sfondare le linee nemiche difese da recinzioni di filo spinato e da mitragliatrici, si traduceva in una strage.
Chi giaceva nella "terra di nessuno", veniva soccorso di notte, diverse ore dopo il trauma; i feriti trasportabili erano evacuati negli ospedali da campo arretrati, mentre i servizi medici in prima linea si occupavano alla meno peggio dei moltissimi soldati con lesioni da schegge di artiglieria o da colpi di mitragliatrice, devastanti e sempre contaminate, soprattutto se addominali.
L'infezione delle ferite, il tetano e la cancrena gassosa, spesso fatali, erano tanto frequenti che, nella comunità scientifica internazionale, l'opzione di intervenire chirurgicamente sui feriti all'addome aveva soprattutto detrattori. Tuttavia, i suoi pochi fautori non demorsero e idearono, per il fronte francese, le Ambulances Chirurgicales Automobiles, sale chirurgiche montate su autocarri che potevano essere portate a ridosso del fronte, per intervenire sui feriti non evacuabili.
Le baracche di servizio che le circondavano, però, ne precludevano la mobilità e la ritirata sotto attacco; proprio per averlo constatato, Baldo Rossi, primario di chirurgia nei padiglioni Ponti e Zonda dell'Ospedale Maggiore di Milano e vicepresidente della Croce Rossa, quando l'Italia entrò in guerra, realizzò il suo ospedale chirurgico mobile usando tende (fornite di dispositivi di riscaldamento, illuminazione e sterilizzazione e comprensive di un'unità radiologica) montate su autocarri FIAT 15 ter che le scaricavano a ridosso della prima linea, assumendo poi la funzione di ambulanza. Rossi previde anche una tenda post-operatoria, avendo ben chiaro che la cura del decorso era importante quanto o più dell'atto chirurgico. Durante le offensive, i chirurghi si spostavano in gran numero da Milano al fronte e in senso inverso nelle pause della guerra; donazioni speciali sovvenzionarono altre unità chirurgiche mobili che, però, divenne difficile collocare nelle immediate vicinanze del fronte che, dopo l'avvio della Strafexpedition, si era spostato sui rilievi montuosi di Veneto e Trentino.
Dal giugno 1918, i letti delle unità chirurgiche furono utili anche per ricoverare i soldati con la spagnola.
I report pubblicati alla fine della guerra stimarono in non meno di 20.000 i feriti curati nelle unità mobili e il tasso relativamente alto di sopravvivenza delle ferite addominali operate (tra il 38 e il 40%, in era pre-antibiotica) diede ragione alla filosofia degli interventisti "in caso di dubbio, devi aprire e vedere piuttosto che aspettare e vedere".
Oggi, le unità chirurgiche mobili sono trasportate in aree remote da grandi elicotteri o viaggiano su grossi camion invece che sui piccoli e lenti FIAT 15 ter e anche le tecniche chirurgiche si sono evolute: tuttavia, non è meno ardua la sfida di fornire cure tempestive e adeguate alle vittime dei conflitti armati, a causa sia delle condizioni difficili in cui operano i soccorritori sia delle sempre più crescenti violazioni del diritto internazionale umanitario messe in atto nei vari teatri di guerra del mondo.
La trappola di uno sguardo indifferente sulla guerra
Gino Strada, il chirurgo che ha fondato l'onlus Emergency, s'indignava per l'assuefazione (e, di fatto, l'indifferenza) indotta dai quotidiani bollettini di guerra diffusi dai media: bastano pochi secondi per archiviare nella mente il numero dei morti e dei feriti e per deviare il proprio interesse sulle dispute tra cancellerie. Strada, dopo aver visto, toccato, inciso, amputato e suturato, sosteneva, invece, che "parlare dei morti e dei feriti è l'unico contenuto importante dei discorsi sulla guerra".
Nonostante le migliori intenzioni dei loro autori (negli anni più recenti spesso animati da grande sensibilità descrittiva), i tanti romanzi e film bellici in circolazione tendono inevitabilmente a permeare il cadere in battaglia di un alone romantico, complici le musiche struggenti e i commiati commoventi; chi ha operato sul campo conosce, però, il volto reale della guerra e ne vede la crudezza e (se non agisce per conto di un esercito) l'oscenità.
Un nuovo manuale di chirurgia di guerra
Una visione autentica della guerra può essere ricavata dalla lettura di War Surgery: Working with Limited Resources in Armed Conflict and Other Situations of Violence (Vol 1 e Vol 2), manuale in due volumi corredati da eloquentissima iconografia e interamente scaricabili da internet, con il quale il padovano Marco Baldan, il greco-canadese Chris Giannou e la svedese Åsa Molde, tre chirurghi di guerra che hanno lavorato per il Comitato internazionale della Croce Rossa, insegnano la cura in ambiente ostile, la conduzione di un triage, lo sbrigliamento delle ferite, l'anatomia, la batteriologia e la balistica.
Utile ai medici anche in contesto civile? Senz'altro: molte nozioni, dimenticate o mai apprese, trovano applicazione ubiquitaria. Ultra specialistico? Forse; eppure, chi non è medico, vi potrà trovare un significato umanistico: la sollecitazione dell'orrore per il conflitto armato «come mezzo di risoluzione delle controversie internazionali» (articolo 11 della Costituzione) e magari della vergogna per la facilità con cui se ne distoglie il pensiero.
Baldan e colleghi chiariscono che la chirurgia di guerra poco ha a che vedere con la traumatologia civile: le vittime da assistere si susseguono a ritmo serrato; le ferite sono sempre sporche e contaminate; la logica del triage diventa “fare il meglio per i più” e non “tutto per tutti".
Cosa succede a chi viene colpito
Chi viene ferito in guerra emerge dall'inferno passando attraverso vari gironi, la cui gradualità è obbligatoria e necessaria: soccorso sul campo fornito da un medico o da un non professionista; primo trattamento medico con misure di emergenza vitali; primo trattamento chirurgico con pulizia delle ferite, presso un ospedale di primo grado; trattamento definitivo con chiusura delle ferite; fisioterapia e convalescenza; chirurgia specialistica con interventi ricostruttivi ed eventuale inserimento di protesi; riabilitazione.
Chi opera, dal canto suo, ha, per guida, la regola simplicity, security and speed e il motto "salvare vita e arti, sacrificare un arto per salvare la vita, rendere la vittima trasportabile per lo step successivo, non sostituire la buona chirurgia con la chirurgia eroica". L'ampio repertorio delle lesioni di cui si occuperà va da quelle penetranti (arma bianca, proiettili, materiali scagliati dal vento di raffica di un'esplosione) a quelle da schiacciamento (incidenti con veicoli, crollo di edifici, percosse), alle ustioni.
Gli esplosivi ad alta energia creano un'onda d'urto di pressione positiva seguita da pressione negativa; segue un movimento di massa d'aria, il vento d'urto.
Quando l'onda d'urto investe una persona non protetta, i differenziali di pressione agiscono in modo particolarmente acuto nelle interfacce aria-solido (orecchio), aria-fluido (visceri cavi, alveoli polmonari) e fluido-solido (vasi sanguigni): l'aria viene compressa di colpo dall'onda di pressione positiva e si ri-espande violentemente nella fase di pressione negativa, allungando eccessivamente i tessuti, fino a lacerarli.
Chi non muore subito può subire la rottura della membrana timpanica, se va bene, o degli alveoli e dei capillari polmonari. È il "polmone da esplosione" che comincia a manifestarsi con un po' di sangue nello sputo e tosse persistente e progredisce in fame d'aria e cianosi, tachicardia e shock.
Il forte vento d'urto che segue l'esplosione può causare la disintegrazione totale del corpo di chi è nelle immediate vicinanze della bomba e amputazioni traumatiche ed eviscerazione di chi è più lontano o sollevare oggetti che producono ferite penetranti anche a grande distanza. La palla di fuoco (che può raggiungere i 3.000° C) provoca ustioni, inalazione di gas tossici, di fumo o di polvere e asfissia da monossido di carbonio.
I danni delle nuove armi, ad alta energia
Il lampo improvviso, il boom sonico e il barotrauma neurale, assommati al terrore (specie, ma non solo, se la persona coinvolta è un civile), causano forme acute di sindrome post traumatica.
I danni a un corpo prodotti da un'arma da fuoco sono proporzionali alla velocità e alla massa del proiettile, cioè alla sua energia cinetica.
Oggi, le armi per uso militare sono tutte ad alta energia, con velocità iniziale superiore a 600 m/s e grande massa dei proiettili. Per la maggior parte sono fucili automatici (che sparano più colpi con una sola pressione del grilletto), mitragliatrici o pistole semiautomatiche (che si ricaricano automaticamente, ma sparano ogni colpo singolarmente).
Alcuni proiettili, raggruppati sotto il termine "dum-dum", sono costruiti apposta per deformarsi e per espandersi nel corpo della vittima. Dal 1999 sono illegali per uso militare, perché provocano ferite disumane: secondo il diritto internazionale, i proiettili delle armi da fuoco dovrebbero soltanto "rendere inutilizzabile il maggior numero possibile di uomini” e “tale scopo sarebbe superato dall'impiego di armi che aggravano inutilmente la sofferenza di uomini mutilandoli o rendono inevitabile la loro morte”.
Purtroppo, parafrasando Mao Tse-tung («la rivoluzione non è un pranzo di gala»), si potrebbe dire che "la guerra non è affare da gentiluomini": ancorché proibito, infatti, l'uso nei conflitti armati di proiettili dum-dum viene ancora perpetrato in alcuni conflitti (oltre che da alcune forze di polizia, anche europee). D'altronde, anche il proiettile più in uso, interamente rivestito di metallo (full metal jacket), è indeformabile solo in teoria, perché durante il tragitto nel corpo si può deformare o frammentare, dopo aver sviluppato, come programmato, una o due cavità temporanee a pressione negativa, che attraggono residui vari (ferita "umana"?).
Qualsiasi proiettile espulso da un'arma ad alta energia, inoltre, è soggetto all'interferenza di vari effetti balistici: se è rimbalzato da un ostacolo, per esempio, il proiettile penetra nella vittima con un'inclinazione laterale, creando un grande foro di entrata e comportandosi in pratica come un proiettile deformante.
Anche quando il suo tragitto è lineare, il proiettile opera un trasferimento di energia cinetica che comprime, taglia o strappa il tessuto o, addirittura fa "esplodere" gli organi con contenuto fluido (incomprimibile), come cuore, vescica, stomaco e intestino.
Insomma, come scrive Javier Marías nel suo ultimo romanzo, Tomás Nevinson, «Il concetto moderno di "crimini di guerra" è ridicolo e stupido, perché la guerra consiste soprattutto di crimini, su tutti i fronti e dal primo all'ultimo giorno».
La metà muore subito, per gli altri può essere peggio
Secondo l'esperienza del chirurgo traumatologo statunitense Donald Dean Trunkey, la mortalità per ferite di guerra si distribuisce così: 50% di morti immediate, per lesioni estreme; 30% di morti precoci, nelle prime ore dopo il trauma, per emorragia profusa, vie aeree compromesse, respirazione impedita; 20% di morti tardive, da pochi giorni a settimane dopo la lesione, per infezioni, insufficienza multiorgano, emboli ed edema cerebrale.
Un adeguato primo soccorso sul campo, condotto entro la cosiddetta "ora d'oro", può limitare le morti precoci e la vigilanza post operatoria le morti tardive.
Le ferite penetranti alla testa rappresentano quasi la metà delle morti in combattimento; l'emorragia dissanguante incontrollata, l'altra metà. Oltre i due litri di sangue perso, i meccanismi compensativi falliscono: la pelle diventa fredda, umida e pallida; il ferito è aggressivo e confuso e, infine, perde conoscenza. La maggior parte di queste emorragie, da lesioni al torace e/o all'addome, può essere controllata solo in strutture chirurgiche, ma un buon 20% dei decessi per sanguinamento di vasi sanguigni periferici può essere evitato utilizzando un laccio emostatico. Il laccio, però, va gestito da professionisti, per un tempo limitato: poiché interrompe tutta la circolazione collaterale, può salvare la vita del ferito, ma fargli perdere l'arto. I soccorritori sono costretti a ricorrervi quando i feriti in emorragia sono troppo numerosi.
Un corpo che perde sangue, a contatto con il terreno perde anche calore, perfino se il clima è mite. Un ferito che sta andando in ipotermia (temperatura corporea al di sotto dei 35°C), ha brividi e tremori; se gli occorre una trasfusione, le sacche di sangue devono essere riscaldate in una vasca di acqua calda, perché il sangue arriva dalla banca a 4° C. Se la temperatura scende ancora, i brividi spariscono e il cuore diventa prima tachicardico e poi aritmico, aumenta la viscosità del sangue e si manifesta lo shock: gli organi, a partire dai reni, non funzionano più. Si considera che 32° C siano il punto cruciale in cui cedono tutti i sistemi enzimatici nel corpo che dipendono dalla temperatura e sotto i quali è molto raro che i feriti sopravvivano.
Se poi i conflitti armati hanno luogo in climi invernali, vi è il pericolo di congelamento delle estremità e delle parti del corpo esposte. Ma neppure scongelare le estremità è un'operazione banale: occorre prima correggere l'ipotermia associata con bevande calde, coperte o contatto pelle a pelle e, poiché è estremamente doloroso, lo scongelamento va fatto sotto analgesia con morfina.
Ferite e infezioni
Dopo l'emorragia, la sepsi è il pericolo maggiore del ferito in guerra. Nella situazione bellica, il terreno di coltura dei germi è ottimo e abbondante: in una lesione da arma da fuoco, è la miscela di muscolo morto, ematoma, frammenti ossei, pelle sporca e materiale estraneo (pezzi di stoffa o scarpa, fango, ghiaia, foglie, polvere, di proiettile, ecc.); se è esplosa una bomba, possono aggiungersi frammenti ossei di altre persone, penetrati come proiettili secondari.
La formazione di una cavità da parte di un proiettile "risucchia" i possibili contaminanti nelle profondità della ferita, ma, come già sapeva Alexander Fleming, scopritore della penicillina, l'infezione non si manifesta per le prime 6 ore. Entro questo tempo, le ferite di guerra devono essere sbrigliate: si tolgono, sotto anestesia, medicazioni e stecche, si lava con acqua e sapone e si rade un'ampia area di pelle circostante la ferita e la si cosparge di disinfettante iodato, la si allarga e la si irriga nuovamente, per rimuovere sporco e detriti, con molti litri di soluzione fisiologica sterile, se c'è o, se non c'è, di acqua potabile (“se puoi berla, puoi metterla in una ferita sporca").
Anche quando sono causate dalla stessa arma, le ferite non sono mai uguali fra loro: il chirurgo deve aprire col dito guantato la traccia del proiettile attraverso i muscoli, strato dopo strato, per visualizzarla bene, cercare e rimuovere i tessuti morti e contaminati fino a esporre il tessuto sano. Poi deve lasciare la ferita aperta, non suturata, ma sigillata con una medicazione asciutta di garza e cotone, voluminosa e non troppo stretta, da lasciare in situ per 4-5 giorni, resistendo alla tentazione di cambiarla per "dare un'occhiata a come sta": l'ispezione aumenta il trauma, ritarda la guarigione ed espone alle temibili infezioni ospedaliere. È, invece, utile annusare: le ferite in attesa di chiusura sviluppano, col tempo, l'odore aspro dei prodotti ammoniacali derivanti dalla scomposizione delle proteine del siero, un "buon cattivo odore" che medici e paramedici imparano presto a distinguere dal "cattivo-cattivo odore" di una ferita infetta.
Il manuale di Baldan e colleghi dedica un ampio capitolo all'anestesia e all'analgesia, perché lo sfondo immancabile di ogni vicenda è il dolore, variabile in rapporto alla lesione, intenso nel post-operatorio, atroce dopo l'estrazione dalle macerie.
Non è, infine, taciuta la possibilità di danno iatrogeno e la necessità di un suo contenimento; tutti i chirurghi possono sbagliare, intervenendo in eccesso o in difetto e lo fanno anche i chirurghi di guerra, sottoposti a fatiche, stress, paure e disagi che sono inimmaginabili nei reparti degli ospedali cittadini in tempo di pace.



